
専門医には何が求められるのか(前編)
専門医制度は、専門医とその教育の質の担保と標準化を目指しています。
標準的な医療を提供できる医師を養成する
――まずは、現在の専門医制度のねらいを教えてください。
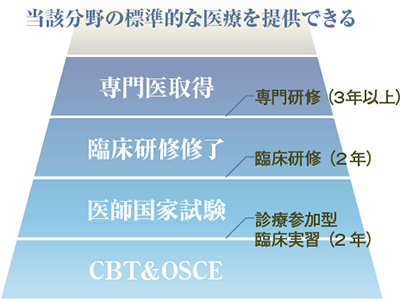
寺本(以下、寺):日本では、現代の高度な医療に対応できる医師を育てるために、シームレスな医師の養成が行われています。学部5~6年の段階から参加型の臨床実習で実務を経験し、卒後2年間の臨床研修で医師としてのジェネラリティを身につけることになります。ここから、それぞれの専門分野に分かれて診療能力を高めていくことになるのですが、その入口にあるのが専門研修です。
専門医制度のねらいは、一言で表すなら「それぞれの分野の標準的な診療ができることを担保する」ところにあります。「専門医」という言葉からは高度なスペシャリストといったイメージが想起されるかもしれませんが、この制度における基本領域の専門医は、その領域のジェネラリストという位置付けになります。内科専門医であれば「どの臓器の疾患でも一通りの診療をして、より細かい専門分野のスペシャリストにつなげること」を、耳鼻咽喉科専門医であれば「耳も鼻も喉も、一通りの診断と治療ができる」といったレベルをイメージしていただけるとよいかと思います。
専門医の質を第三者的に審査・検証する
――専門医制度の仕組みを教えてください。
寺:認定は「二階建て」の形式をとっています。まず、一階部分にあたる内科・外科・小児科といった19の基本領域のうちのどれかを選択し、各基幹施設が提供する専門研修プログラムに所属して、指定された年限の研修を行います。プログラムを修了し、基本領域の専門医を取得したら、二階部分にあたるサブスペシャルティ領域に進み、より専門的な内容を学んでいきます。
ただし基本領域ごとに、それぞれ専門医取得までのプログラム年限や、求められる診療能力・経験などが異なります。現時点では、内科・外科・放射線科は、サブスペシャルティ領域に進むことが前提となっています。まずは3年でコモンディジーズを学び、その後、循環器・呼吸器・消化器…とそれぞれサブスペシャルティ領域に分かれ、その中でもさらに枝分かれしていきます。対して、3~5年をかけて領域全般の一通りの診療能力を身につけることを目指す領域もあり、その場合はサブスペシャルティ領域に進むことは前提とはなりません。
このように、領域によって求められる診療能力や経験が異なるなかで、「専門医」の質をある程度揃え、国民が「専門医」を信頼できるような仕組みを作るのが、当機構の担う役割です。医師のプロフェッショナル・オートノミー(専門家による自律)を基盤としつつ、その質が担保されているかどうかを第三者的な視点で審査し、検証しているのです。
――それぞれの基本領域で求められる診療能力や経験以外に、専門医資格によって担保している内容はありますか?
寺:医療倫理や感染対策、医療安全など、医師として常に振り返らなければならず、時代の変化に応じてアップデートが必要な8項目を、どの領域の専門医も受ける必須の共通講習としています。また、医師である以上、ロジカルに考える力も求められますから、学会発表や論文掲載などの学術研究活動の実績を必須としています。さらに、様々な種類の医療機関での経験はとても重要です。ある領域の「専門医」を名乗る以上、コモンディジーズから専門性の高い疾患まで経験する機会を得る必要がありますから、専門研修プログラムは原則、大学病院や基幹病院だけでなく、関連の市中病院など多様な協力機関で経験を積む形で組まれています。多様な地域の、多様な規模の医療機関を経験することを通じて、医療の多様性や広がりを学ぶとともに、医療者間のネットワークなどを築くというねらいもあります。
シームレスな医師の養成

専門医には何が求められるのか(後編)
地域・診療科の偏在にどう対応していくか
――専門医制度が専門医とその教育の質を担保する仕組みであることはわかりました。しかしその一方で、ある特定の地域・診療科に進むことが制限されたり、学びたい診療科や専門領域がその地域にない場合があったりと、専門医制度がキャリアやライフプランの選択の自由を阻害するのではないかという不安を抱いている医学生や若手医師もいます。
寺:卒後3年目の医師の90%以上が専門研修に進むことを考慮すると、専門医制度が医師の地域偏在、診療科偏在の問題と切り離せなくなっていることは事実です。これらの問題に対応するため、2020年度からは従来の方法を変更し、必要医師数をある程度確保できている都道府県・診療科に制限を設定するシーリング制を設けました。
地域や診療科における医師の偏在の問題点は、医師の教育、ひいては医療の質の標準化にも支障が出ることです。もし特定の地域、特定の診療科に進んだ場合に教え育ててくれる人がいないとなれば、「医療の質を標準化する」という専門医制度の目的から見ても、非常に問題があります。シーリング制の導入も、そのような制度の目的と関連しているのです。
私は、医師不足地域に出ることで得られるものも大きいと考えます。私自身の経験から申し上げると、都市で経験できる医療と、地域で経験できる医療は異なることが多々あります。専門医制度が目指すのは、多様な人々と働きながら多くの経験を積み、様々な症例や状況に対応できる医師の養成です。医師の自己研鑽の機会としても、地域に出ることはとても重要になりますから、その点もぜひ念頭に置いてほしいと思います。
――最後に、医学生にメッセージをお願いします。
寺:制度についてわからないことがあれば、各学会だけでなく、日本専門医機構(以下、専門医機構)への質問も受け付けています。今後も若手医師や医学生の皆さんから、不安や疑問も多く出てくることでしょう。そうした声こそ制度の改善につながりますので、医学生の皆さんには、積極的に声を届けてほしいと願っています。
専門医制度は二階建て

 寺本 民生先生
寺本 民生先生
一般社団法人日本専門医機構理事長
※取材:2021年5月
※取材対象者の所属は取材時のものです。




- No.44 2023.01
- No.43 2022.10
- No.42 2022.07
- No.41 2022.04
- No.40 2022.01
- No.39 2021.10
- No.38 2021.07
- No.37 2021.04
- No.36 2021.01
- No.35 2020.10
- No.34 2020.07
- No.33 2020.04
- No.32 2020.01
- No.31 2019.10
- No.30 2019.07
- No.29 2019.04
- No.28 2019.01
- No.27 2018.10
- No.26 2018.07
- No.25 2018.04
- No.24 2018.01
- No.23 2017.10
- No.22 2017.07
- No.21 2017.04
- No.20 2017.01
- No.19 2016.10
- No.18 2016.07
- No.17 2016.04
- No.16 2016.01
- No.15 2015.10
- No.14 2015.07
- No.13 2015.04
- No.12 2015.01
- No.11 2014.10
- No.10 2014.07
- No.9 2014.04
- No.8 2014.01
- No.7 2013.10
- No.6 2013.07
- No.5 2013.04
- No.4 2013.01
- No.3 2012.10
- No.2 2012.07
- No.1 2012.04

- 医師への軌跡:河村 朗夫先生
- Information:Summer, 2021
- 特集:「専門医」がわかる 国民に信頼される専門医制度をつくるために
- 特集:専門医には何が求められるのか
- 特集:専門医を養成する仕組み
- 特集:専門研修プログラムをどのように選ぶか
- 特集:専門医のソノサキ
- 特集:専門医への道のり 内科系
- 特集:専門医への道のり 外科系
- 同世代のリアリティー:コロナ禍で入社して 編
- チーム医療のパートナー:栄養サポートチーム
- Blue Ocean:岩手県|畠山 翔翼先生・畠山 彩花先生(岩手県立中央病院)
- 医師の働き方を考える:家族と共にスウェーデンで医師として生きる
- 日本医師会の取り組み:薬事における日本医師会の役割
- 日本医師会の取り組み:医師の働き方改革と地域医療
- 日本医科学生総合体育大会:オンライン東西医体座談会
- 授業探訪 医学部の授業を見てみよう!:産業医科大学「スポーツ傷害と整形外科」
- グローバルに活躍する若手医師たち:日本医師会の若手医師支援
- 医学生の交流ひろば:1
- 医学生の交流ひろば:2
- 医学生の交流ひろば:3
- FACE to FACE:天野 将明 × 田邉 翼

